睡 眠 障 礙
失眠症是一種症狀,就是晚上睡不好覺,包括睡不著,睡不安穩及一大早就醒過來再也不能入睡等狀況以致於干擾隔天的正常運作。每個人或多或少都會有這種經驗,但如果偶而發生並不能稱為失眠症。必需是常常發生且干擾生活才需要就醫。失眠症,它本身只是一種症狀,很多疾病都會引起例如焦慮、憂鬱、心理衝突、恐懼或其它精神病等如思覺失調症、躁鬱症。
就好像很多疾病都會引起發燒一樣。在很久以前,睡眠這種事情仍是相當神秘的一種現象,直到四、五十年前.研究睡眠的情況才納入科學與醫學的領域裡,且有相當突破性的發展。尤其是近年來有令人振奮的新發展包括慢性生理性失眠(chronicpsychophysiolgical isomnia),阻塞性睡眠呼吸中止症候群(obstructive sleep apneasyndrome),嗜睡症(Nacolepsy),異型睡眠行為障礙(REM behavior disorder)、生物週期(biological rhythms)及憂鬱症之診斷、治療等。此外如各種儀器、自動分析和隨身監測等種種技術的發展更使此謎樣的問題露出曙光。
Jocobs等學者最近對入睡及睡眠維持障礙的病人作了一項研究,發現如單從睡眠史、精神狀態評估等一般性方法,有63%的病人其初步診斷為精神疾病所致,但在做了多項睡眠測定圜(polysomnography)後有49%的病人,診斷被重新修正。從這個研究更可證實睡眠障礙乃有其內在根源的病理現象,雖然也有部份因情緒、壓力或精神疾病引起須借重精神科醫師,但身為精神科醫師更應該具備更寬廣的睡眠障礙知識,以免因疏失而延誤治療。
睡眠的生理結橫
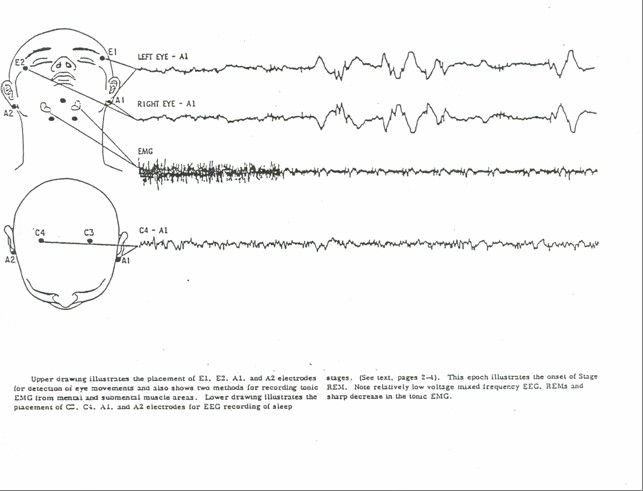
自1935年Loomis等人以腦波的波形描述不同的睡眠狀態以來,有關睡眠的結構即被廣泛的研究與重視,而在此以前睡眠被認為是一種單純、被動且劃一的生理活動,少有研究者或醫師對睡眠滋生與趣。1950年代中期Aserinksy及kleitman發現人在睡眠當中會出現週期性雙側眼球快速運動,1957年Demert及Kleitman更進一步指出這種眼球快速運動期的睡眠與人類的夢境有關。以上的發現使醫學家對睡眠的現象有了初步的瞭解。
睡眠的神經解剖學及神經化學的理論基礎也一直有人提出,1974年Hobson提出對於啟動REM-MREM的週期由兩組神經原來控制即:
1. Aminergic system(REM-off細胞)此位於dorsal raphe nucleus(serotonergic),the locus coeruleus(noradrenergic)及the nueleus peribrachialis lateralis(noradrenergic),而這些細胞在清醒時具最高的放電頻率,然後在NREM時逐漸減低,而於REM睡眠時減至最低。
2. Cholinergic reticular system(REM-on細胞)大部份位於mesencephalic,medullary及pontine gigantocellular tegmental fields(FTG),這些放電在清醒時最低,NREM逐漸升高,而於REM睡眠達最高點。
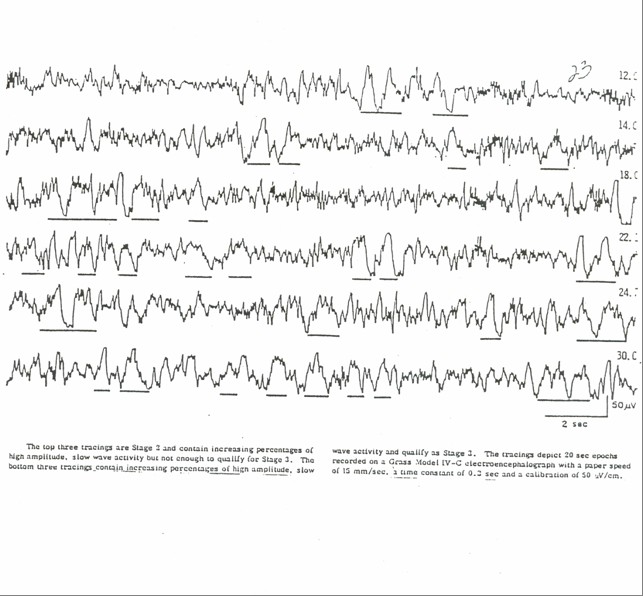
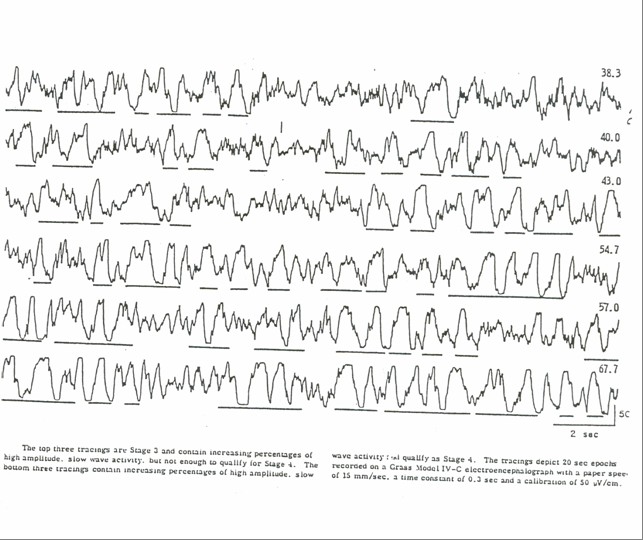
有關睡眠階層。大抵可以區升為二類一為非眼球快速運動睡眠(non-rapid-eye-movement,NREM)簡稱非眼動睡眠,另一為眼球快速運動睡眠(rapid-eye-movement,REM),簡稱眼動睡眠。非眼動睡眠又升為第一睡階、第二睡階及深眠階。
第一睡階是一個人從清醒至睡眠的一個中間過渡期.如果以腦波儀記錄其腦波變化,可以發現有每秒三至七週期不等的波形。正常人此階層約維持一‧五至七分鐘,對外界的刺激所引發的反應逐漸地減少,處此階層的睡眠者雙眼微張,意識與思考漸次模糊,往往常自覺頭腦清醒,未曾入眠。第二睡階是真實睡眠的第一期,在此睡階所出現的腦波較具持異性,即有所謂睡眠紡錘波(sleep spindles)及K-複合波(K-complexes),此睡階使人只存有短暫及支離破碎的思想,當事人無法串連成一完整的思緒。當睡眠進入深眠階時,腦波每秒出現的週期會減緩到○.五至二週期,如果腦波至少出現百分之二十此種波形,則此人必已進入深眠期無疑。進入此睡階時,渾然無法去認知外界的活動,此人果真是睡著了。
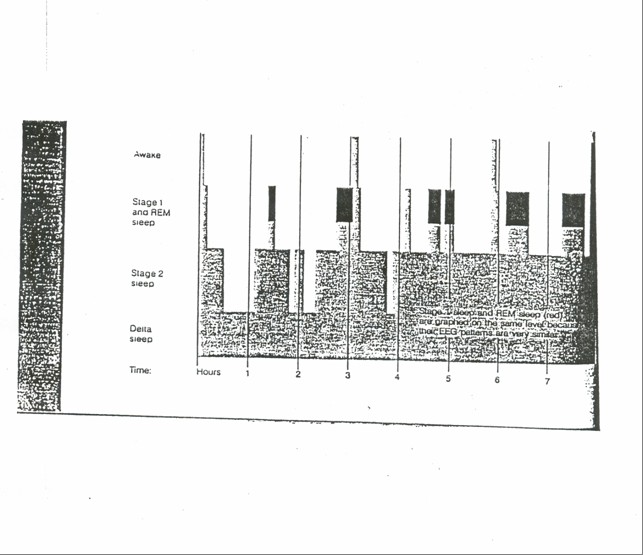
成人每隔90分鐘,嬰兒每隔60分鐘,其眼動期睡眼與非眼動期睡眠會交替出現,眼動期睡眠除了會出現類似第一睡階的腦波外,其波形更會呈現鋸齒狀,並有前速雙側眼球快速運動的生理現象。正值眼動期中被喚醒的人,其中百分之八十可以重述他們夢境的內容,至於非眼動期中被喚醒者,其中百分之六十至八十僅能重述一小部份的夢境,如一張臉、一條線或一個數目而已,也只有百分之五可以描述全部的夢境。
其次所謂睡眠週期,即是前述各不同睡階在入睡後反覆循環,亦即非眼動期睡眠與眼動期睡眠交替出現。正常成人上床準備睡眠,先是頭腦清醒,隨後進入非眼動期的第一與第二睡階,大約經過30至45分鐘後進人所謂深眠期,依年齡之不同此深眠期所持續的時間亦長短迴異,有僅幾分鐘,亦可長達一小時。然後睡眠又再回復至第二睡階,開始睡眠後大約70至90分鐘,入睡後第一次眼動期睡眠會出現,且持續約5分鐘左右,第一次眼動期睡眠是我們整夜睡眠中持續時間最短的一次。
第一次眼動期睡眠後再進入第二睡階,即開始第二週期的睡眠,此時亦會再進入深眠期,但比第一週期中的深眠期持續得較短。開始睡眠後經過大約三小時,即進入第二次眼動期睡眠,其持續時間大約10分鐘,比第一次眼動期來得長。
第二次眼動期睡眼至翌晨清醒間,第二睡階與眼動期睡眠每隔90分鐘彼此交替出現一次,愈接近翌晨清醒時間,深眠期愈少出現,且眼動期睡眠愈長。如果一夜睡眠八小時,幾乎有五至六次的睡眠週期。
睡眠除受前述睡眠階層與睡眠週期影響外,更受到所謂日輪律 (circadian rhythm)的影響。所謂日輪律即生物一天24小時中,其睡眠與清醒之相互變化會如同其體溫、新陳代謝或內分泌素之釋放般依時間之不同而循一定之規律運行。如果睡眠無法依一天24小時之日輪律而進行,則難免不發生失眠的問題。
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
 |
ASDA nosology與DSM-ⅢR比較,它特分出較多數目的睡眠障礙,在診斷特點和鑑別診斷上描述較詳細,也根據較多的多相睡眠圖(polysomnography)及其它的實驗測試資料來作診斷。以下根據ASDA分類對幾種疾病做簡短的描述。
第一大類:DIMS:Disorders of initiating maintaining sleep (The insomnias)
1.心理生理性失眠 (psychophysiologicol insomnia)可分為
a.一時性失眠即失眠時間少於3個星期。通常會有明顯的情緒反應或生活事件。如果失眠持續幾天則可考慮給予安眠劑。
b.持續性心理生理性失眠:此症乃在原先造成失眠的疾病雖已消除,但因一些行為和制約的心理生理因素,失眠情形乃繼續存在,這些因素包括被制約化的睡眠醒覺時間,因擔心再度失眠的預期性焦慮及為了補償失眠而費太多的時間躺床等因素。此類病人最好用前面所述的〝行為治療〞原則。因為這類病人的問題大部份為錯誤的行為或制約反射如果病人併有高的焦慮或身體症狀化那麼“relaxation training”會有效。
安眠劑的使用可中止此種心理生理性惡性循環。然而此藥的耐藥性及習慣性是造成另一項常見的失眠,因此小量且間歇性給予如一週1-2次是應該考慮的。
2.DIMS associated with psychiatric disorders。
Primary depression:
:REM latenlcy↓,通常少於50分。
:REM duration延長。
:sleep efficiency不良(如sleep latency延長,覺醒次數增加,及 earlymorning awakening等)
憂鬱症病人和一般人比,其第一個REM出現的時間比一般人來得短 (lst REM latency)且REM的睡眠延長,為什麼曾有這樣的現象呢?學者們正朝這方面努力想找出其神經生理學的基礎。從Hobson/McCarley的模式看來,REM sleep是被Cholinergic system所激發。或許受giant cell field of pontine tegmentum控制,以及被aminergic(serotonergic及noradrenergic)所抑制。而這些理論根據與憂鬱症HPA系統影響並不相衝突。且anxious depression的病人剛開始的睡眠狀態是以sleep continuity為主要問題,但隨著時間及程度的加重越接近重憂鬱症的病人。這些在臨床上是很難加以鑑別診斷的,如何善用睡階圖及藥物使用是很重要的。
Acute psychotic decompensation:
病人大部份因極度焦慮、害怕,妄想、幻聽,而使病人保持清醒。以下為睡階圖參考。
Chr.schizophrenics:delta sleep↓REM正常。
Acute schizophrenics:REM↓little or on REM rebound.
Recovering and remitted schizophrenics:Stronger than normal REM rebound.
3.DIMS associated with drug and alcohol.
很多藥物會引起睡眠障礙如antimetabolites, thyroid preparations,monamine-oxidase inhibitor,Stimulants,hypnotics的突然中斷,酒精、避孕藥,大精神安定劑,可口因等。
Chr. Heavy users of CNS depressants :
:Delta及REM sleep↓ stage Ⅰ&Ⅱ↑
:REM-NREM cycle消失,
:sleep EEG睡階不明顯。
Chr. Alcoholic p’ts:
:many awakenings, many stages chage
:little or no delta sleep, REM sleep↓
:fragmented & shallow, Time in bed↑
:sleep-wake rhythm 不明顯,且明顯白天嗜睡。
4.DIMS associated & sleep-related myoclonus & restless leg
Sleep related myoclonus
:frequency, 20-40 seconds
:duration 大約5分到2hrs
病人通常不曉得,只是抱怨睡眠中斷或精神不濟,1982年據Coleman的統計,此種障礙約佔嚴重失眠病人的12%,而約有3%的病人抱怨白天嗜睡。治療可考慮用clonazepam0.5mg/hs開始。
The restless leg syndrome:
此與sleep-related myoclonus相反,常發生於awake & relaxing.
第二大類:Disorder of excessive somnolence(DDES)
過度的白日嗜睡及在睡眠障礙中心的病人另一常見的原因,如同失眠,持續性的嗜睡也可能是很多疾病呈現的症狀。此較重要的有下列幾種:
1.陣發性嗜睡(Narcolepsy)此種疾病的主要症狀為白天嗜睡,通常拌隨有不正常的 REM sleep,包括猝倒症(cataplexy),睡眠麻痺(sleep paralysis)及入睡前幻覺(hypnagogic hallucination)。或生動而常令人不快的夢境。通常20多歲發病,由於過度的睡眠常導致注意力不集中,記憶失誤或自動症(automatism)等也會影響到工作表現甚或導致車禍、火災等嚴重情形。
雖然目前仍找不出明確的病因,但最近的研究支持此疾病可能是dopaminergic及cholinergic兩大系統存在的不平衡所致,而導致產生高度的REM sleep傾向,即使是白天,因此造成cataplexy,hypnagogic hallucination及sleep paralysis。這些現象是正常REM sleep中可見,但在清醒或半清醒狀態下表現出來即造成本疾病的主要症狀。Narcolepsy的基因障礙在狗的研究發現可以體隱性的方式傳給下一代,而在人類,最近Honda等人發現其和人類白血球抗原-DR2表型(Human leukpcyte antigen-DR2)有很大的關聯性病人求診時,通常無法提供很明確的症狀,病人常顯得焦慮、憂鬱及白天嗜睡等症狀。再加上入睡前幻覺,因此常被誤診為憂鬱或精神分裂症。最可靠的檢查為利用polysomnography測驗患者日間的嗜睡程度及REM出現的情形,通常平均入睡潛時為5分以內,而進入REM sleep通常1~15分以內(正常為70~90分)
治療截至目前無特殊有效的方法,但定時小睡會有幫助的,一些較嚴重的個案常需要興奮藥物以減少其過度睡眠,或抑制REM sleep如antidepressant藥物也被報告過有效,最近研究的mazindole,一種具有降低食慾性質的三環類藥物也有效果!第三大類:睡眠清醒時間表的障礙(disorder of the sleep-wake schedule)
睡眠障礙除本身的質與量的不正常外,亦受日輪律(circardian rhythm)的影響。所謂日輪律即生物一天24小時中,其睡眠與清醒之相互變化會如同其體溫,新陳代謝或內分泌素之釋放般依時間之不同而循一定之規律運行。通常會發生睡眠清醒時間表的障礙大部份是因為病人的工作時間表與日輪律不一致,如作飛越時差區的旅行或三輪律為36小時的病人,如此病人常會抱怨白天嗜睡而夜裡失眠。
對於這類病人的治療除儘量調整工作時間與日輪律一致外,Johnsson等人於1980發表lithium ions可延長日輪律,而Kripke等人1979年發表antiderpessant可縮短日輪律。最近的研究認為以亮光來調節日輪律或短效安眠藥的使用也可以用來幫助因時差或經常變換工作的人。
2.睡眠呼吸中止症候群(sleep apnea syndrome)此類病人可分為阻塞性,中樞性或混合型,病人常抱怨失眠及半夜醒來,有些則以白天嗜睡為主要症狀,因此於DIMS或DOMS中皆有其歸類。
好發於肥胖病人、男性、老人尤其是Alzheimer’s disease的患者比一般老人高達8倍的罹率,以及大聲打鼾等。
診斷除家人的觀察外,polysomnogram的記錄包括Chest EMG,nasal airflow及oxymeter測O2的濃度是很重要的。
治療方法除減輕體重之外,必要時CPAP (continuous positive airway pressure)的使用即利用一種可隨身攜帶的裝置,經過鼻罩用增壓的方式將空氣引入上呼吸道對病人是很重要的。
第四大類:睡眠偏差(parasomnia)
1.有關noctural seizure disorders
此類疾病有時會被誤診為夜尿,夜驚或夢遊等疾病,因病人於夜晚發作,而可能以上述狀況表現出來,Kooi於1987年對750癲癇個案做分析,結果有491位於清醒腦波中並未發現特異性的變化,這當中有6.1%於睡眠狀態中被激發出不正常的波型。
2.夜驚( night terrors )及夢魘(nightmares)
夜驚通常發生於小孩,尤其4至10歲且會於青春期逐漸消失。病人通常於睡眠當中尖叫,且伴有盜汗呼吸及心跳加速,而於隔夜醒來對此無所記憶,在睡階圖的觀察,通常發生於Delta Sleep亦即深睡階段。
治療方法可酌量給予Benzodiazipines。
夢魘與夜驚不同處乃在於病人對發生的事可描述得很清楚,而於睡階圖的觀察通常發生於REM sleep。
3.夢遊 (Somnambulism, sleep walking)
以睡階圖的觀察通常開始於突發性的dilta高電位,而在整個過程中睡眠、清醒波混雜者出現。
病人通常好發於且壓力或情緒困擾,或許是這些病人較易從各睡階中醒過來之故,還有使用酒精安眠劑等也較易發生。特別注意的是一些癲癎病人會以夢遊方式表現應加以鑑別診斷。
睡眠衛生
有關這一部份,包括睡眠十訣或妨礙睡眠的偏差行為對於一些非器質性病因如持續性心理生理性失眠可提供非藥物性治療的幫助,當然如果程度嚴重的話仍需借重藥物的治療。
如何得到一個良好的睡眠呢?以下十訣可提供參考。
臨睡前的簡單運動:在傍晚或臨睡前,做些簡單的運動,如伸展體操或輕鬆的漫步對睡眠都有幫助的,但過度的運動反而有礙睡眠。
避免刺激性食物:如果你有睡眠的問題,在晚餐或睡前不要飲用含有咖啡、酒精、茶等刺激性飲料。當然睡前避免抽煙也是很重要的。
避免白天嗑唾或小睡:打瞌睡或任何時間的小睡都應避免,因為對晚間的睡眠曾有妨礙。
工作與休息分明:在佈置臥房時,最好不要把工作室與臥房混在一起,也不要在臥房裡看電視、做研究、處理公事或做扶地挺身等。這些都會使工作睡眠混淆不清。最好的設計是看見臥房就覺得輕鬆,想休息,而不是想到很多事情要處理。
睡前小吃:如果晚上會覺得餓時,最好能吃些簡單清淡的點心或一杯溫牛奶。因為空腹或飽食都會妨害睡眠。
睡前自我輕鬆:睡覺以前最好做點輕鬆的,比如說看看書、聽聽音樂或享受一下自己的嗜好。千萬不要在睡前又回想起白天的不愉快或者擔心明天的一切。
舒適的臥房:臥房的設計要安靜、光線溫和、室溫適中(約華氏65∘),太冷或太熱都會影響睡眠。
入房即睡覺:最好是在你想睡覺時才進臥房,養成一個習慣看見臥房就想休息睡覺。如果睡覺時間到了但仍無睡意時,可試著看點書或雜誌,等累了想睡覺時再進入臥房休息睡覺。
避免輾轉難眠:如果你躺在床上15至20分鐘之後仍無法入睡,那麼你不要在床上翻來覆去,因為這種焦慮會更令你睡不著。最好是起來到另一個房間做些能放鬆自己的事情,例如閱讀或吃些小點心,直到有睡意時再進臥房。
建立良好的生物時鐘:為了使人體的生物時鐘能穩定進行,最好每天能固定時間起床,不管你明天不用上班或退休在家,都得使生活作息正常,如此才能建立一個正常的運作,不致於使你的生物時鐘喪失規律性而影響睡眠。
對於某些長期偏頗的行為而造成睡眠障礙,也在非器質性失眠的病人佔著很重要的角色,如何觀察及提供病人治療的方法也是不可忽視。以下簡述之:
(一)病人過度努力的想入睡,結果越努力睡覺,精神越好,因為當病人決定上床時,由於警戒心過高而把瞌睡蟲趕走。對於這些病人的處理原則為讓他的心被別的事物佔滿如睡前少讀、看電視或聽一些音樂等都會有所助益的。
(二)制約性失眠(Conditioned insomnia)
有些病人會因突發性的壓力事件而有失眠的經驗,因為情緒反應與失眠造成病人不愉快的感覺或害怕,因此當病人接觸到一些平時與睡眠有開的地點或物件如枕頭、床舖、刷牙或昏暗的房問則與不愉快的失眠聯想而造成精神來之,睡不著。如此因這種條件反射而造成的失眠,可鼓勵病人離開這些熟悉的睡房,則病人也許會得到更好睡眠。
Bootzin及Nicassio於1978年提出下列方法:
只有在有睡意時,才上床。
床的使用,只用來睡覺。而不要在床上讀書,看電視或吃東西。
如果在床上翻來覆去,則起床到另外一個房間,直到想睡,才又回到床上。若仍不能入睡,則再出去,再回來。這個目標就是訓練病人提到床就與睡眠聯接。
每天定時起床,不可因夜裡睡不好覺而延遲起床的時間,以致弄亂了"sleep-wake rhythm"。
白天不可小睡。
對於"trying too hard to sleep" 及 "conditional insomnia" 鑑別的方法為前者一想到睡覺精神就來,而與時間、地點無關。
(三) "sleep-wake rhythm" 的破壞:
對於因壓力而造成失眠的病人,常常會在下半夜或清晨時才入睡,而又延遲起床。因此造成生物時鐘的紊亂而更攪亂睡眠。因此在行為治療當中,一定要加強此類病人"sleep-wake rhythm"的重要性。
使用安眠劑的原則:
1. 安眠劑的使用應以短期為原則,主要為幫助病人度過短期的危機。
2.須長期使用安眠劑的情況應該為乎其微,而且對於長期使用者更有逆漸提高劑量的危險。果若病人為-長期使用低劑量的安眠劑,則重新評估是應該的。
3.如果固定劑量的安眠劑為有效時,則儘可能維持此劑量,如效用開始減低時,試著暫停使用,等效用恢復時再使用。通常一個星期使用1至2次應可維持其效用。
4.對於肝、腎疾病、孕婦、打呼或老人使用安眠劑須格外小心。


